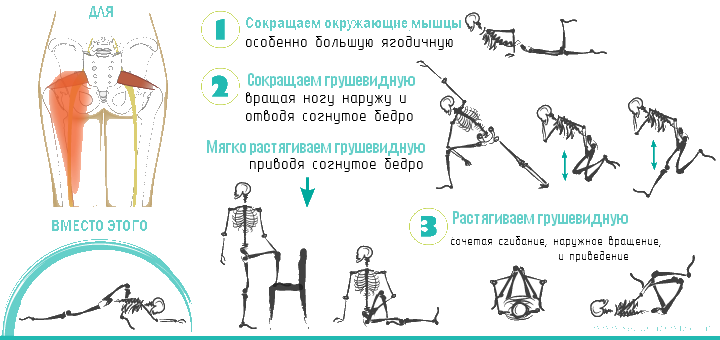
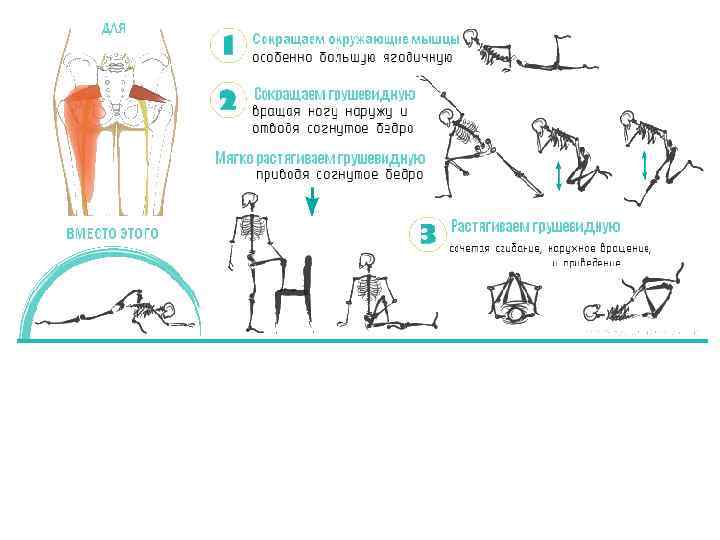
Отличия синдрома грушевидной мышцы от других заболеваний
Симптомы
Одним из главных отличий синдрома грушевидной мышцы является постоянная боль в области нижней части спины и ягодиц, которая может распространяться на заднюю поверхность бедра и икроножную мышцу. При движении или подъеме тяжестей боль усиливается. Также могут возникать онемение и слабость в ногах.
При других заболеваниях, таких как грыжа межпозвонкового диска или радикулит, боль также проявляется в нижней части спины и может распространяться на ногу, но при этом зачастую отмечается онемение и покалывание вдоль нерва, а не по всей ноге.
Причины

Синдром грушевидной мышцы обусловлен неправильной работой грушевидной мышцы, вызванной ее сокращением или спазмом. Эта мышца отвечает за стабильность таза, поэтому к ее перегрузке и недостаточной растяжке может привести долгое пребывание в сидячем или стоячем положении, физическая неактивность, спортивные травмы и другие факторы.
При грыже межпозвонкового диска причиной болей является выступление ядра мягкого межпозвонкового диска за пределы позвонков и его давление на нервы. Радикулит (воспаление нервного корешка), возникающий в результате инфекций или травм, также вызывает боли в ноге и онемение вдоль нерва.
Лечение
Лечение синдрома грушевидной мышцы начинается с растяжки мышц бедра и ягодицы, а также массажа. Дополнительно может быть назначена физиотерапия, лекарственные препараты и акупунктура. При грыже межпозвонкового диска применяются консервативные методы (например, физиотерапия, лекарства), а в случае их неэффективности может потребоваться хирургическое вмешательство. Для лечения радикулита применяются препараты, которые снимают воспаление и болевые ощущения, а также физиотерапия и массаж.
Какие препараты применяют при блокаде грушевидной мышцы?
Блокада при синдроме грушевидной мышцы подразумевает введение в воспаленную область растворов анестетиков, стероидных гормонов, либо коктейля из этих средств. Наиболее часто применяются следующие препараты:
- новокаин;
- лидокаин;
- дипроспан;
- дексаметазон.
Новокаин (прокаин) и лидокаин – препараты для местной анестезии с умеренной активностью. Хорошо всасываются мышечной тканью, быстро действуют (уже через 5-15 минут пациент отмечает облегчение состояния). Нередко становятся причиной аллергических реакций, поэтому перед применением их следует провести кожную пробу на повышенную чувствительность к действующему веществу. Новокаиновые и лидокаиновые блокады применяются при преимущественно травматической природе синдрома. Однако помимо снижения чувствительности тканей лидокаин помогает и немного уменьшить воспаление за счет снижения выброса из тканей веществ, активизирующих воспалительный процесс.

Дексаметазон и дипроспан (бетаметазон) – синтетические глюкокортикоидные гормоны, или гормоны коры надпочечников. Обладают мощным противовоспалительным и сосудосуживающим эффектами, поэтому используются при наличии у больного явных признаков воспалительного процесса в грушевидной мышце. В считанные минуты после попадания в пораженную область они снижают интенсивность боли и уменьшают отек тканей, что приводит к улучшению состояния человека. Введение этих препаратов безболезненно, зачастую не требует проведения местной анестезии, а эффект продолжителен – достигает 4-6 недель и более.

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Принципы лечения
В большинстве случаев коррекции требует первичное состояние, вызвавшее формирование мышечно-тонического синдрома. При устранении первичного источника болевой импульсации рефлекторный мышечно-тонический синдром может регрессировать. В тех случаях, когда мышечно-тонические нарушения становятся основным или самостоятельным источником боли, применяют как местные, так и общие воздействия. Проводятся растяжение, массаж заинтересованной мышцы, воздействие согревающими физиопроцедурами, приемы мануальной терапии, направленные на мобилизация пораженного позвоночного двигательного сегмента. Целесообразна коррекция двигательного стереотипа, избегание провоцирующих нагрузок и поз. При отсутствии саногенетической роли мышечно-тонического синдрома возможно назначение НПВП и миорелаксантов, обладающих анальгетическими свойствами, например, тизанидина.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Пытаясь расслабить грушевидную мышцу, необходимо предварительно пользоваться блокадами, расслабляющим массажем ягодичной мускулатуры при одновременной интенсивной обработке аддукторов.
Блокада грушевидной мышцы. Точку инфильтрации грушевидной мышцы находят следующим образом. Помечают большой вертел бедра, верхнюю заднюю ость подвздошной кости и седалищный бугор, Соединяют эти точки и от верхней задней ости на основание этого треугольника проводят биссектрису. Искомая точка расположена на границе нижней и средней части этой биссектрисы. Сюда вводят иглу вертикально на глубину 6 – 8 см и инфильтрируют мышцу 0,5% раствором новокаина в количестве не менее 10 мл.
Гимнастические упражнения, которые рекомендуются для расслабления грушевидной мышцы и активации ее антагонистов, могут проводиться в следующем порядке. В положении на спине с полусогнутыми ногами, опирающимися подошвами о кушетку, больной производит плавные движения соединения и разведения колен. Затем, соединив полусогнутые ноги, больной энергично толкает одним коленом другое в течение 3-5 с. Следующее упражнение – “люлька”, выполняется по возможности без помощи рук при активном сгибании бедер. Затем в положении сидя широко расставляют подошвы, соединяют колени и, опираясь о кушетку ладонью вытянутой руки, начинают вставать с кушетки. К моменту, когда ладонь отрывается от кушетки, подают другую руку инструктору, помогающему завершить выпрямление тела. К этому моменту соединенные колени свободно разъединяют. Когда состояние улучшается, на этапе регрессирования и в период ремиссии, рекомендуется часто (но не подолгу) сидеть в положении “нога на ногу”.
По материалам spinanebolit.com.ua
Online-консультации врачей
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация педиатра |
| Консультация хирурга |
| Консультация эндокринолога |
| Консультация детского психолога |
| Консультация оториноларинголога |
| Консультация сексолога |
| Консультация психиатра |
| Консультация невролога |
| Консультация доктора-УЗИ |
| Консультация кардиолога |
| Консультация сурдолога (аудиолога) |
| Консультация уролога |
| Консультация нарколога |
| Консультация онколога-маммолога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов S2-S4, латеральнее передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край большой седалищной вырезки), передней крестцово-подвздошной связки и иногда передней поверхности крестцово-бугорной связки. Она проходит через большую седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная мышца участвует в наружной ротации, отведении и частично экстензии бедра.
Седалищный нерв обычно выходит из таза ниже брюшка мышцы, однако может существовать множество врожденных вариаций. Взаимосвязь между грушевидной мышцей и седалищным нервом была классифицирована Beaton и Anson с помощью системы классификации, состоящей из шести категорий (Beaton и Anson, 1938 г.). Аномальные отношения обозначаются буквами B, C, D, E, F. К типу «А» относятся нормальные отношения между грушевидной мышцей и седалищным нервом.
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
(B) ниже или
(С) выше;
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
- Пациенты с синдромом грушевидной мышцы имеют множество симптомов, обычно включающих постоянную боль в спине, боль в ягодице, онемение, парестезии, сложности при ходьбе и других функциональных видах деятельности (например, боль при сидении, приседаниях, стоянии, дефекации или боль, возникающая во время полового акта).
- Пациенты также могут испытывать боль в области ягодицы с той же стороны, где находится пораженная грушевидная мышца, и почти во всех случаях отмечать болезненность над седалищной вырезкой. Боль в ягодице может распространяться по задней части бедра и голени.
- Пациенты с СГМ также могут страдать от отечности ноги и нарушения половой функций.
- Может наблюдаться обострение боли при физической активности, продолжительном сидении или ходьбе, приседании, отведении бедра и внутреннем вращении, а также любых движениях, которые увеличивают напряжение грушевидной мышцы.
- В зависимости от пациента боль может уменьшаться, когда пациент лежит, сгибает колено или ходит. Некоторые пациенты испытывают облегчение только при ходьбе.
- Для СГМ не характерны неврологические нарушения, типичные для корешкового синдрома, такие как снижение глубоких сухожильных рефлексов и мышечная слабость.
- Нога пациента может быть укорочена и повернута наружу в положении лежа на спине. Это наружное вращение может является положительным признаком в отношении поражения грушевидной мышцы (результат ее сокращения).
Предлагаем ознакомиться: Разрыв связок голеностопного сустава: лечение, симптомы, причины
СГМ может «маскироваться» под другие распространенные соматические нарушения. Сюда относятся:
- Тромбоз подвздошной вены.
- Бурсит большого вертела бедренной кости.
- Болезненный синдром сдавления сосудов седалищного нерва, вызванный варикозным расширением ягодичных вен.
- Грыжа межпозвонкового диска.
- Постламинэктомический синдром и/или кокцигодиния.
- Фасеточный синдром на уровне L4-5 или L5-S1.
- Нераспознанные переломы таза.
- Недиагностированные почечные камни.
- Пояснично-крестцовая радикулопатия.
- Остеоартроз пояснично-крестцового отдела позвоночника.
- Синдром крестцово-подвздошного сустава.
- Дегенеративное поражение межпозвонковых дисков.
- Компрессионные переломы.
- Внутрисуставное поражение тазобедренного сустава: разрывы вертлужной губы, импинджмент-синдром тазобедренного сустава.
- Поясничный спинальный стеноз.
- Опухоли, кисты.
- Гинекологические причины.
- Такие заболевания как аппендицит, пиелит, гипернефрома, а также заболевания матки, простаты и злокачественные новообразования органов малого таза.
- Псевдоаневризма нижней ягодичной артерии после гинекологической операции
- Сакроилеит.
- Психогенные расстройства: физическая усталость, депрессия, фрустрация.
Синдром грушевидной мышцы – лечение в домашних условиях
Высокую эффективность имеют различные народные средства для растирания:
- Настойка из мухоморов. Для ее приготовления нужны свежие грибы, они промываются и укладываются в банку. Доверху все заливается водкой. Настаивается неделю. Компрессы применяются тоже одну неделю.
- Настойка из конского каштана. В 0,5 л винного спирта замачивается 50 г конского каштана. Марля пропитывается и прикладывается на ночь. Продолжать в течение десяти дней.
- Скипидар (1 ст. л.) и белок. Все перемешивается, наносится на ткань и прикладывается к больному месту. Повязку менять дважды в день.
- Мазь из хрена – корень натирается, 2 ст. л. корня смешивается с 1 ст. л. меда. Наносится на марлю и прикладывается на четыре часа.
Мы рассмотрели симптомы и лечение синдрома грушевидной мышцы.
Что собой представляет туннельный синдром грушевидной мышцы?
Туннельная невропатия грушевидной мышцы представляет собой самый распространенный вид туннельного синдрома нижних конечностей. Если говорить языком науки, это пириформис-синдром, или, иными словами, невоспалительное поражение периферического нерва, которое развилось в результате компрессии или ишемических воздействий. Таким заболеванием страдают более половины больных пояснично-крестцовым радикулитом. Основанием для вынесения вердикта «синдром грушевидной мышцы» служат частые боли, которые не проходят даже при медикаментозном лечении. Правильно поставить этот диагноз труднее в том случае, если болевые ощущения не переходят за границы ягодичной области и испытываются пациентом только в движении или при определенном положении тела.
Синдром грушевидной мышцы: симптомы
Помимо вышеописанных признаков, существуют следующие проявления этого заболевания:
- ощущение тяжести в нижней конечности;
- отсутствие атрофии ягодичной мускулатуры;
- снижение ахиллова рефлекса и нервных рефлексов вообще;
- боль в ягодицах и тазобедренных суставах, усиливающаяся при движении и уменьшающаяся в положении лежа;
- симптом Виленкина, что выражается в проявлении болевых ощущений на тыльной поверхности ноги при постукивании по грушевидной мышце;
- усиление боли при переохлаждениях, перемене погоды и стрессовых ситуациях;
- перемежающаяся хромота в результате резкого переходящего спазма в сосудах ноги;
- рефлекторное напряжение мышцы;
- болезненные ощущения при пальпации места крепления грушевидной мышцы.
Синдром грушевидной мышцы: причины
Недуг возникает, когда произошло одно из перечисленных событий:
- растяжение мышцы;
- переохлаждение;
- травма (в том числе и спортивная);
- гинекологические заболевания;
- воспалительные процессы в мышце и крестцово-подвздошном сочленении;
- длительное пребывание в непривычной человеку позе;
- неправильно проведенные внутримышечные инъекции.
Синдром грушевидной мышцы: лечение
Выбор тактики лечения туннельной невропатии грушевидной мышцы во многом зависит от степени и скорости прогрессирования болезни. Терапия этой разновидности недуга направлена в основном на избавление от болевого синдрома, требует комплексного подхода и включает в себя целый список способов:
- лечение основного заболевания, если оно стало причиной постановки заключения «синдром грушевидной мышцы»;
- упражнения лечебной физической физкультуры;
- применение медикаментов (анальгетики, противовоспалительные средства, новокаиновая блокада, проводимая исключительно неврологом);
- массаж, который улучшает микроциркуляцию крови в больной мышце, купируя болевой синдром;
- физиотерапия согревающего характера;
- иглорефлексотерапия.
Если говорить об исходе заболевания, то он положителен в большинстве случаев, разумеется, при условии, что болезнь является полностью самостоятельной, а не сопутствующей более тяжелому недугу. Залог успеха терапии ловушечной невропатии грушевидной мышцы кроется в своевременном обнаружении недуга и выполнении всех предписаний врача.
Синдром грушевидной мышцы — редкий диагноз в истории болезни. Мало кто знает, где находится эта глубоко законспирированная мышца, какую функцию выполняет и какую роль играет при воспалении седалищного нерва. А ведь на практике более половины больных пояснично-крестцовым радикулитом с отдающими в ногу упорными болями по ходу седалищного нерва, которые не купируются обычной противовоспалительной терапией, страдают именно этой патологией. Но почему-то и врачам, и пациентам больше по душе всевозможные «остеохондрозы», «люмбоишиалгии» и «радикулиты» — диагнозы, отражающие не причины или механизмы болезни, а только общую картину. Действительно, «боль в пояснице» гораздо понятнее какого-то там плодового-яблочного синдрома.
Методы диагностики
Комплекс диагностических обследований проводится с целью дифференцирования воспаления грушевидной мышцы и других заболеваний с подобной симптоматикой – артритов, остеохондрозов, грыжи поясничного и крестцового отдела позвоночника, поражения подвздошно-крестцового отдела и прочих воспалительных процессов, затрагивающих зону малого таза.
Первичный диагноз синдром грушевидной мышцы врач ставит по данным наружного осмотра. У пациента фиксируются следующие мануальные тесты:
- В положении сидя больной испытывает дискомфорт и вынужден менять позу, у него возникает трудность при забросе больной ноги на здоровую.
- Проверка силы мышц: пациент укладывается на спину, врач кладет руки ему на колени и просит раздвигать ноги через сопротивление. С больной стороны отмечается колика, быстрая утомляемость мышц до дрожи.
- Синдром Бонне: пациент укладывается на здоровый бок и сгибает ногу под углом 90°, при расслабленной ягодице снаружи пальпируется уплотнение – спазмирующая грушевидная мышца. Регистрируется боль в районе седалищного отверстия и по всей длине мышцы.
- Пробы с провокацией: пациент лежит на спине, врач поворачивает бедро кнаружи и внутрь, отмечает, есть ли болезненные ощущения, ограничена ли подвижность, как распространяется боль по седалищному нерву. При выпрямлении ноги фиксируется укорочение всех групп мышц, отвечающих за поворот бедра кнаружи. При сгибании ноги наблюдается укорочение мышечных волокон. При отведении ноги в сторону появляются боль, слабость и чувство онемения.
- Симптом Виленкина: простукивание мышцы вызывает боль в области таза, распространяющуюся на заднюю поверхность бедра.
- Симптом Гроссмана: при простукивании подвздошных костей боль отдается в ягодицы.
- В сложных случаях и спорных случаях применяются ректальное или влагалищное обследования, они признаны специалистами наиболее информативным методом диагностики. Пациент укладывается на бок, нога сгибается в колене, врач прощупывает грушевидную мышцу, отмечая ее болезненность и спазмированность. Также фиксируется болезненность при пальцевом осмотре мышц, связок и органов малого таза, при поднятии согнутого колена определяется увеличение объема тела мышцы.
Окончательный диагноз ставится на основе данных прочих видов диагностических обследований.
Инструментальные методы в диагностике состояния грушевидной мышцы практически не используются, так как не разработаны критерии, позволяющие четко назвать степень патологических изменений, не определены нормы соотношения мышцы с сосудами и нервными переплетениями в области ягодиц. Это связано с рядом анатомических особенностей:
- грушевидная мышца закрыта толщей ягодицы, поэтому обследование на миографе не дает результатов, ультразвуковое исследование затруднено из-за толстой кишки, которая проходит над зоной воспаления;
- при синдроме грушевидной мышцы не страдают крупные и средние артерии, поэтому не используется ультразвуковая допплерография.
Правда, в 2004 году группа ученых из РГМУ предложила новый метод диагностики с помощью ультразвуковой допплерографии. Для этого снимаются показатели кровотока в первой фаланге большого пальца с больной и здоровой стороны. Амплитуда кровотока с больной стороны уменьшается на 30-50%. Метод применяется не только для диагностики, но и для оценки эффективности лечения.
Некоторую информативность дает эхографическое исследование седалищного нерва. Для этого проводят эхографию со здоровой и больной стороны, чтобы иметь возможность сравнить результаты. Фиксируются изменения в диаметре нерва, усиление кровотока, что свидетельствует о наличии воспаления. Эхография не наносит вреда организму, поэтому рекомендуется для оценки результатов во время прохождения курса лечения.
КТ и МРТ позволяют исключить опухолевые образования, которые создают давление на седалищный нерв, крестцовое сплетение и кровеносные сосуды. МРТ позволяет оценить степень поражения мышц в острый и подострый период течения заболевания. На снимке хорошо видны отечность, инфильтрация и атрофия воспаленной мышцы. МРТ все чаще применяется в современной практике диагностики, так как показывает степень обструкции и стеноза ущемленных мышцей сосудов.
Если есть необходимость отмежевать синдром грушевидной мышцы от ущемления корешков нервов крестцового отдела или грыжи позвоночных дисков, проводят магнитно-резонансную томографию с введением контрастного вещества в ягодичные артерии. Такой способ позволяет зафиксировать:
- увеличение размеров мышцы;
- изменение направления ее волокон;
- изменение анатомической структуры.
Физические упражнения при остеохондрозе
Лечебная гимнастика при остеохондрозе позвоночника, в основном, лечение происходит с помощью нее, случаи, когда специалисты прибегают к хирургическому вмешательству, очень редки. Но какие упражнения можно делать при остеохондрозе2?
Самая распространенная методика — лечебная физкультура или гимнастика для спины при остеохондрозе . Лечение остеохондроза гимнастикой — очень действенный метод, но комплекс упражнений подбирается индивидуально для каждого пациента, исходя от степени его заболевания, возрастных изменений и сопутствующих заболеваний. Комплекс лечения помогает остановить изменения межпозвоночных дисков, хрящевой ткани и остановить болезнь.
Лечебная физкультура при остеохондрозе не только помогает бороться самой болезнью, но и применяется в профилактических целях. Поэтому заниматься гимнастикой по утрам и делать небольшие разминки в середине дня специалисты советуют абсолютно всем.
Гимнастика для позвоночника при остеохондрозе. Ее основные цели
На разных стадиях развития заболевания комплексы упражнений преследуют разные цели. Благодаря им больные смогут достичь расслабления мышц спины, облегчить состояние при сильной боли. Уже после первых пары месяцев занятий гимнастические упражнения при остеохондрозе помогут вам:
- мышцы станут более эластичными;
- держать осанку будет намного проще;
- будет укрепляться мышечный корсет;
- станет более заметна подвижность позвоночного столба;
- станет лучше кровообращение и обмен веществ.
Авторские методы
Помимо классических тренировок, есть и авторские методы. В их основе может лежать классическая калланетика, йога, пилатес. Все занятия можно делать дома, не обязательно посещать для этого медицинские центры. Однако наиболее очевидный эффект дают:
- Гимнастика при остеохондрозе: Полный комплекс Бутримова. Он основывается на китайских методиках и требует выполнения 2 раза в день: утром и вечером.
- Гимнастика Дикуля. Комплекс упражнений для шеи.
- Остеохондроз: Гимнастика Шишонина. Наиболее щадящий вариант зарядки для позвоночника при остеохондрозе, лишенный каких-либо противопоказаний.
Основные правила выполнения упражнений
при остеохондрозе в домашних условиях
Самое главное правило — любые курсы лечебной физкультуры подбираются только со специалистом, основываясь на ваших показаниях и степени развития болезни. Упражнения для лечения остеохондроза у больного подбираются для каждого отдела спины. Специалист учтет все сопутствующие заболевания, если они есть
Но все же важно учитывать несколько универсальных правил:3
Лечебная гимнастика при остеохондрозе — это не занятия спортом, необходимо все действия выполнять плавно и без рывков
Постоянно обращайте внимание на ваше самочувствие, упражнения не должны привести к обострению заболевания. Увеличивайте количество подходов постепенно, когда ваш организм начнет привыкать. Не применяйте лечебную гимнастику во время обострений, только во время ремиссий
Не применяйте лечебную гимнастику во время обострений, только во время ремиссий.
Немедикаментозные методы лечения
Все методы лечения направлены на улучшение кровоснабжения, снятия спазма мышц, восстановления чувствительности и восстановление силы мышц.
- Физиотерапия (магнитолазер, магнитотерапия, СМТ с новокаином, СМТ в режиме электростимуляции, УЗ с гидрокортизоном и др.)
- Аппаратное вытяжение поясничного отдела позвоночника (при заболеваниях позвоночника)
- Иглорефлексотерапия
- Массаж спины и конечностей
- Мануальная терапия
- ЛФК: специальные упражнения способствуют равномерному распределению нагрузки между мышцами ягодичной области, стимулируют расслабление спазмированных участков
- Пассивное растяжение, постизометрическая релаксация – это приемы кинезиотерапии, облегчающие состояние пациента, уменьшающие боль, увеличивающие объем движений
- Бальнеотерапия (радоновые ванны, грязевые аппликации, озокерит)
В объединении « Новая больница» есть все необходимые методы обследования и лечения, кроме хирургического. Вы можете пройти курс лечения в рамках стационара в городском вертебрологическом центре и амбулаторно.
При длительном течении заболевания, развиваются необратимые изменения. После терапии для профилактики рецидивов рекомендованы занятия лечебной физкультурой.
Укусы гусеницы кошачьего мотылька
Рентгенодиагностика торакоабдоминальных ранений – признаки
Синдром сфеноидальной щели. Синдром Редера.
Шизофрения
- Внутрисуставное расстройство височно-нижнечелюстного сустава
Возбудитель заболевания
Вам будет интересно:Болезнь сап у лошадей: причины, симптомы, диагностика и лечение
Случная болезнь у лошадей — это довольно распространенное явление, особенно если животные содержатся в ненадлежащих условиях. Ее возбудителем является патогенные микроорганизмы группы трипаносомозы. Чаще всего заражению подвержены особи, обитающие в дикой природе, однако заболеванию подвергаются и одомашненные жеребцы. Впервые о вирусе стало известно в конце XIX века. Он поражает мочеполовую систему, в результате чего на кожном покрове проявляются различные образования, а на поздних стадиях протекания заболевания начинают неправильно функционировать двигательные пути нервной системы, и развивается паралич конечностей. Все это является следствием воспалительного процесса, протекающего в центральной нервной системе.
Вам будет интересно:Забой свиней в домашних условиях: эффективные способы, особенности и рекомендации
В большинстве случаев случная болезнь лошадей (трипаносомоз ее второе название) протекает скрытно и со временем приобретает хроническую форму. При отсутствии лечения недуг прогрессирует и перерастает в острую стадию, сопровождающуюся интенсивной и ярко выраженной симптоматикой. Как правило, подобное происходит через 2-3 года после заражения. На протяжении всего этого времени животное заражает других обитателей стойла. Также страдают и жеребята, в организм которых возбудитель попадает вместе с материнским молоком. При этом основная проблема заключается в том, что приблизительно в 25 процентах случаев патология протекает без каких-либо клинических проявлений, что значительно усложняет диагностику.
Согласно вет. законодательству, случная болезнь лошадей представляет большую угрозу, поэтому, если вспышки эпидемии будут обнаружены, под запрет попадают случки. Особенно это касается породистых животных, поскольку именно они чаще всего подвержены заболеванию.












![Синдром грушевидной мышцы [лечение, симптомы и причины]](https://fizkultura-fgos.ru/wp-content/uploads/1/1/3/11382374ff5597e032a2d19755bd8803.jpeg)